A cirurgia da obesidade serve para o meu caso?
Antes de mais nada é necessário que você saiba qual é o seu índice de massa corporal que é calculado da seguinte forma:
IMC = P (kg)/Alt (m)² ou seja IMC = Peso (em kg) dividido pela Altura (em metros) ao quadrado.
Há indicação para a cirurgia se o IMC tem valor acima de 40 ou valor entre 35 e 40 quando o paciente tem as doenças associadas à obesidade, o que comumente chamamos de comorbidades. Antes a lista das comorbidades era pequena, mas recentemente o CFM determinou que além de comorbidades como diabetes tipo 2, apnéia do sono, hipertensão arterial, dislipidemia, doença coronariana, osteo-artrites, consta na nova resolução a inclusão de doenças cardiovasculares (infarto do miocárdio, angina, insuficiência cardíaca congestiva, acidente vascular cerebral, hipertensão e fibrilação atrial, cardiomiopatia dilatada, cor pulmonale e síndrome de hipoventilação), asma grave não controlada, osteoartroses, hérnias discais, refluxo gastroesofageano com indicação cirúrgica, colecistopatia calculosa, pancreatites agudas de repetição, esteatose hepática, incontinência urinária de esforço na mulher, infertilidade masculina e feminina, disfunção erétil, síndrome dos ovários policísticos, veias varicosas e doença hemorroidária, hipertensão intracraniana idiopática, estigmatização social e depressão.
Você deve ter idade entre 16 e 65 anos. Nos menores de 16 anos há apenas cirurgias em caráter experimental e nos pacientes acima de 65 anos precisa haver um consenso entre os médicos que acompanham o paciente como o endocrinologista, o cardiologista e o cirurgião do aparelho digestivo, mas se trata de casos excepcionais.
As contra-indicações para a cirurgia são as causas endócrinas de obesidade tratáveis, dependência de álcool ou drogas ilícitas, as doenças psiquiátricas graves e sem controle, risco anestésico e cirúrgico muito altos e pacientes com dificuldade de compreender riscos, benefícios, resultados esperados, alternativas de tratamento e mudanças no estilo de vida requeridas com a cirurgia.
Quais os tipos de cirurgia bariátrica?
As cirurgias podem ser classificadas como cirurgias restritivas, que diminuem a quantidade de alimentos que o estômago é capaz de comportar, cirurgias disabsortivas, que reduzem a capacidade de absorção do intestino e as técnicas mistas onde há uma certo grau de restrição e também há um desvio do intestino causando má absorção de alimentos.
Existem várias técnicas cirúrgicas, mas atualmente no Brasil há apenas quatro técnicas autorizadas:
Bypass gástrico (gastroplastia em “Y de Roux”)
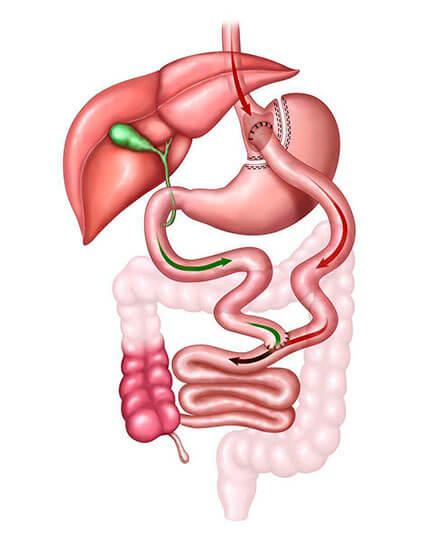
É a técnica bariátrica mais praticada no Brasil, devido a sua segurança e, principalmente, sua eficácia. Nesse procedimento é feito o grampeamento de parte do estômago, que reduz o espaço para o alimento, e um desvio do intestino inicial, o que promove um aumento de hormônios que dão saciedade e diminuem a fome. Essa somatória entre menor ingestão de alimentos e aumento da saciedade é o que leva ao emagrecimento, além de controlar o diabetes e outras doenças, como a hipertensão arterial.
Gastrectomia vertical
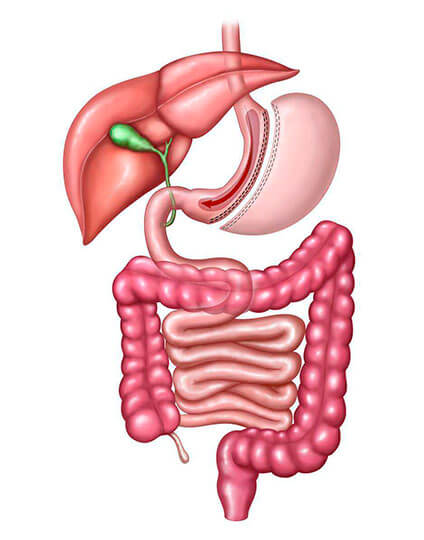
Também conhecida também como “Sleeve”, é uma técnica consiste na retirada 70 a 80% do estômago, formando um tubo longitudinal. Além do efeito restritivo pela redução do tamanho do estômago, se retira justamente a parte do órgão onde é produzido o hormônio Grelina, responsável pela sensação de fome quando ele se esvazia. Portanto, reduz a fome. Tem a vantagem de preservar o trânsito pelo duodeno (responsável pela absorção de ferro, cálcio, zinco e vitaminas do complexo B), se necessário pode ser convertida em uma cirurgia de técnica mista. Permite que o estômago e o duodeno possam ser examinados por endoscopia.
A desvantagem é que se trata de técnica recente, sem avaliação de eficácia a longo prazo. É irreversível e tem risco cirúrgico maior que as opções anteriores, porém semelhante às cirurgias de técnicas mistas.
Banda gástrica ajustável.
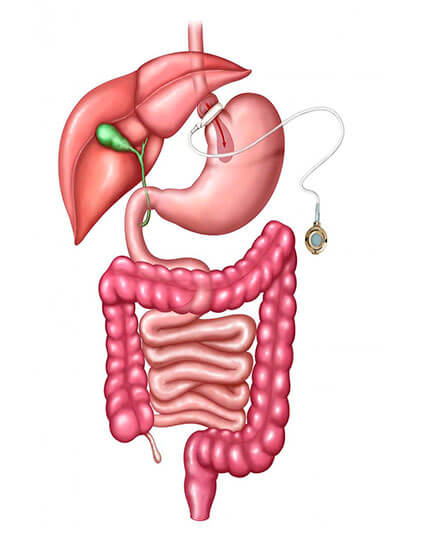
Um anel inflável de silicone é colocado no estômago, próximo à saída do esôfago. Cria uma pequena câmara onde o alimento fica coletado, quanto mais apertada a banda, mais lentamente o alimento sai do estômago. Assim, o paciente é forçado a alimentar-se lentamente e a ingerir pequenos volumes de cada vez. Um reservatório é colocado próximo à pele, através dele se infla ou desinfla a banda. O princípio é o mesmo da cirurgia de Mason, porém, é realizada por laparoscopia. É reversível e não impede outras cirurgias bariátricas em caso de insucesso (apesar de aumentar o risco destas).
Tem a desvantagem de promover perda de peso pequena (em torno de 20%), a depender da cooperação do paciente (somente três refeições diárias, não ingerir alimentos líquidos ou pastosos muito calóricos, exercícios físicos diários). Não é uma boa escolha para pacientes que apresentem dificuldades para seguir dietas ou para grandes obesos. É contra-indicada para pacientes com hérnia de hiato volumosa, refluxo gastroesofágico importante. Suas complicações a longo prazo são migração intragástrica da banda, perfuração da parede do estômago, deslizamento da banda e complicações com o reservatório.
Duodenal Switch
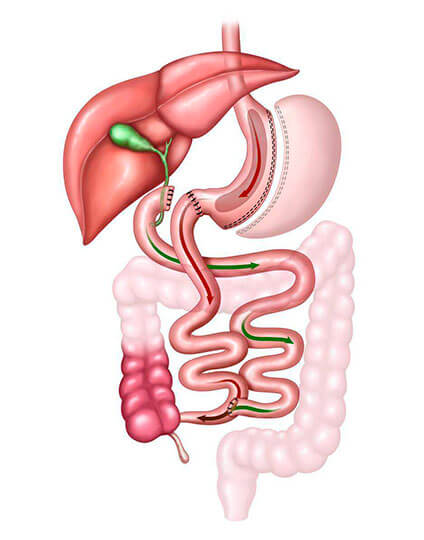
É a associação entre gastrectomia vertical e desvio intestinal. Nessa cirurgia, 85% do estômago são retirados, porém a anatomia básica do órgão e sua fisiologia de esvaziamento são mantidas.
O desvio intestinal reduz a absorção dos nutrientes, levando ao emagrecimento. Criada em 1978, a técnica corresponde a 5% dos procedimentos e leva à perda de 40% a 50% do peso inicial.
O balão intragástrico não é considerado como uma técnica cirúrgica e seu uso, assim como as técnicas da banda gástrica ajustável e o duodenal switch tem sido cada vez menos usados.
Na prática clínica atual, em quase 100% dos meus casos ou optamos apenas pelo bypass ou pela gastroplastia vertical (Sleeve).
É muito arriscado operar?
O risco de morrer durante uma gastroplastia hoje em dia é o mesmo de cirurgias comuns como uma cirurgia de vesícula ou uma cesariana e é menor que 0,3%.
Quais as complicações mais comuns da gastroplastia?
Uma das complicações mais temidas nas gastroplastias é a embolia pulmonar. Ela acontece quando há a formação de um coágulo nas veias das pernas que migra para os pulmões, impedindo a respiração adequada do paciente. É uma condição rara por causa dos cuidados que são tomados hoje em dia, como o uso de meias elásticas e anticoagulantes no intra e no pós-operatório e os massageadores que usamos nas pernas do paciente durante a cirurgia. O tempo cirúrgico diminuiu muito nos últimos anos com os procedimentos laparoscópicos e com a maior capacitação da equipe cirúrgica, o que também favoreceu para a diminuição da incidência da embolia pulmonar. Porém, quando a embolia pulmonar acontece, geralmente trata-se de situação preocupante, que em alguns casos pode até ser fatal.
A fístula da anastomose gastrojejunal é outra temida complicação das gastroplastias e pode ocorrer nas primeiras três semanas de pós-operatório. Trata-se de vazamento nas linhas de grampeamento do estômago ou nas anastomoses, que são as junções entre o coto do estômago e o intestino grampeado. O tratamento pode feito ser apenas internação, jejum e antibióticos, mas pode ser necessário novo tratamento cirúrgico (geralmente uma laparoscopia) para correção da fístula, limpeza da cavidade e drenagem da mesma. O tratamento endoscópico com ou sem colocação de próteses também pode ser considerado. O mais importante é o diagnóstico precoce e a pronta internação para que as medidas adequadas sejam tomadas.
Existem muitas outras complicações como pneumonia, atelectasia (que acontece quando uma parte do pulmão não se expande adequadamente), sangramentos intestinais ou intracavitários, obstrução intestinal por aderências, hematomas e infecções de feridas operatórias, hérnias incisionais (raro nas laparoscopias, mas muito comum nas cirurgias convencionais), hérnia interna (complicação tardia onde ocorre a migração de parte do intestino delgado por um orifício que se forma quando o paciente emagrece muito após a cirurgia de derivação ou bypass) podendo causar apenas obstrução intestinal, mas em casos mais graves isquemia e necrose intestinal, estenose da anastomose (que pode ocorrer mais comumente nas primeiras 4 a 6 semanas de pós-operatório e que habitualmente é facilmente resolvida com tratamento endoscópico sem internação), pedras na vesícula (muito comuns) e complicações metabólicas como desnutrição, anemia, deficiência de vitaminas e queda de cabelo. Fezes de odor fétido e diarréia também são possíveis dependendo do técnica cirúrgica escolhida.
Como deve ser o preparo para a cirurgia?
O mais importante é a conscientização do paciente de que a cirurgia é apenas uma parte do processo pelo qual ele vai passar para perder peso. É apenas o ponta-pé inicial de longa jornada que mudará a sua vida para sempre. Seu médico solicitará vários exames como endoscopia, ultrassonografia, raio X do tórax, eletrocardiograma, exames de sangue e exame de urina. Se você tiver a pesquisa positiva para H. Pylori (que é aquela bactéria que comumente é encontrada no estômago) é necessário realizar a erradicação da mesma com medicamentos antes da cirurgia. Exames específicos podem ser considerados de acordo com cada caso, como por exemplo, as provas de função pulmonar, ecocardiograma, cintilografia, teste ergométrico e etc…
É fundamental que o paciente seja avaliado por um endocrinologista, que vai descartar as patologias endocrinológicas que eventualmente estejam levando o paciente à obesidade, a avaliação psicológica, onde o psicólogo vai orientá-lo sobre as mudanças que podem ocorrer no seu humor, alterações de ansiedade, depressão e possíveis quadros compulsivos depois da cirurgia, a avaliação nutricional, onde a nutricionista vai orientá-lo sobre a dieta pré e pós-operatória e a avaliação cardiológica, que determinará o risco cirúrgico do procedimento.
É sempre interessante perder algum peso antes da cirurgia e nunca opte por comer muito ou comer alimentos muito calóricos antes da cirurgia, com a famosa desculpa que não poderá fazê-lo depois de operar. No período pré-operatório também é muito importante conhecer bem o seu (sua) endocrinologista e a sua (seu) nutricionista, porque eles serão seu braço direito no pós-operatório.
É verdade que vou precisar tomar vitaminas para resto da vida? Meu cabelo vai cair?
Dependendo do tipo de cirurgia que seu médico opte para o seu caso, sim. Sabidamente as cirurgias chamadas de disabsortivas e as mistas, como a derivação em Y de Roux (bypass) por exemplo, causam deficiências de alguns tipos de vitaminas e obrigam o paciente a fazer uso de vitaminas por tempo indefinido. Como regra prescrevemos as vitaminas no pós-operatório de todas as técnicas e seu endocrinologista decidirá com o tempo e baseado nos seus exames se haverá mudança na dosagem e mesmo a interrupção do seu uso.
Com a desnutrição e a anemia que a cirurgia pode provocar no paciente, é muito comum que aconteça a de queda de cabelos, mas vitaminas e dietas específicas podem ser orientadas para minimizar este problema.
Posso engravidar depois da cirurgia e é verdade que os anticoncepcionais não funcionam depois da cirurgia?
A gravidez só está indicada após pelo menos 18 meses de pós-operatório, porque antes disso há riscos para o desenvolvimento do seu bebê. Alguns tipos de cirurgia causam alterações na absorção de algumas substâncias e os anticoncepcionais que atualmente tem doses muito baixas de hormônios, realmente perdem a sua eficácia. Por isso, habitualmente optamos pela colocação de DIU ao invés do uso de pílulas. Converse com o seu ginecologista.
Quando poderei fazer cirurgia plástica?
A cirurgia plástica normalmente está indicada nos paciente que perdem muito peso, principalmente quando ficam com muito excesso de pele e o tempo ideal é de pelo menos depois de dois anos depois da gastroplastia.
Quanto tempo demora o procedimento cirúrgico? Quanto tempo preciso me afastar do trabalho? A cirurgia pode ser desfeita?
Na nossa experiência o bypass por laparoscopia dura por volta de uma hora e a gastroplastia vertical por laparoscopia tem duração de trinta ou quarenta minutos. Outras técnicas são exceção na nossa prática clínica atual. O paciente geralmente fica internado apenas um dia e vai para casa sem drenos, apenas com os curativos que retiramos no consultório. Não há pontos para serem retirados, os pontos são todos internos.
Na maioria dos casos apenas 15 dias são suficiente de afastamento do seu trabalho.
Algumas cirurgias podem ser desfeitas e outras não. Por exemplo a banda gástrica e o bypass sim, mas a gastroplastia vertical não. No caso de pacientes que não estão tendo o resultado que se esperava antes da cirurgia, a gastrectomia vertical pode ser transformada no bypass.
Quanto peso devo perder no primeiro mês pós-operatório? Tenho chance de voltar a engordar depois de operar?
Não existe uma regra do quanto de peso tem que ser perdido em determinado tempo, pois cada paciente é diferente do outro e cada caso tem uma evolução própria. Perdas de peso muito acentuadas no início deixam o paciente muito satisfeito, mas não são o ideal, porque geralmente levam a maior desnutrição e maiores alterações metabólicas. O ideal é perder peso de forma lenta, mas contínua.
É mais comum, entretanto, perder mais peso nos primeiros 6-12 meses de pós-operatório, mas se você está fazendo a dieta que está prescrita pelo nutricionista e fazendo os exercícios físicos adequados para seu caso, definitivamente não se preocupe com isso.
É claro que perdas de peso excessivas e o chamado reganho de peso, que é quando o paciente emagrece, mas volta a ganhar peso depois de um tempo, realmente acontecem. Na maioria dos casos isso ocorre porque alguns paciente infelizmente não seguem as orientações dos profissionais que estão envolvidos no seu tratamento, lembre-se disso.
Quer saber muito mais sobre Cirurgia Bariátrica? Acesse a minha publicação ABC da Cirurgia da Obesidade clicando aqui.

